Cecilia Bergh och Per Södersten 2024-01-24
Hur startade Mandometerbehandling?
En sen kväll i oktober 1993 kom en svårt sjuk anorektisk patient till akuten på Karolinska universitetssjukhuset i Huddinge. Hon var 17 år och vägde bara 29 kg. Jourläkaren kontaktade psykiatriska kliniken, men där sa de att hon var för dålig för att de skulle ta hand om henne. Jourläkaren funderade på att ta henne till ett annat sjukhus men han visste att det fanns forskare i huset som var intresserade av hur vi äter och hur vi blir mätta. Han bad patienten och familjen att vänta ett tag. Och så knackade han på hos oss och frågade om jag kunde ta hand om patienten. Och jag sa ja och följde med till akuten där jag träffade min första patient. Jag bad jourläkaren om en säng på medicinkliniken, en ansvarig doktor och så var vi överens om att behandlingen skulle ske i mitt laboratorium.
Så fort jag vaknade på morgonen så var patienten det första jag tänkte på …under hela nio månader.
Sen började behandlingen i vårt laboratorium. I början åt patienten bara 2-3 teskedar mat per dag. Jag tränade henne att öka portionernas storlek, äta snabbare och samtidigt bli mindre mätt. Redan 1993 hade vi en procedur för hur man lär patienter att äta med hjälp av en biofeedback apparat, Mandometer: En våg kopplad till en dator och som genom förprogrammerade kurvor säger hur mycket och hur fort man ska äta och när man ska känna sig mätt.
Efter några dagar började patienten förlora i vikt. Hon gick ner från 29 till 27 kg. Överläkaren kom flera gånger till ätlabbet och undrade vad som pågick och föräldrarna kom oroliga till mitt rum och frågade varför jag inte gjorde någonting. Jag visste att utmärglade patienter som börjar att äta, kan gå ner lite grann i vikt. Deras ämnesomsättning ökar och det blir varma i fingrar och tår. Men detta förklarade inte viktnedgången. Patienten var hyperaktiv. På kvällen bad hon personalen att öppna branddörrarna så hon kunde springa i korridoren från medicinkliniken till tandläkarhögskolan. Jag visste inte hur jag skulle få stopp på aktiviteten. Jag ringde till en forskarkollega, Per Södersten professor på Karolinska Institutet och en av grundarna till Mando, som sa ”värm på henne”. Vad menade han?
Jo, Per kände till att råttor som får äta hur mycket de vill och samtidigt vara aktiva (de springer i aktivitetshjul) håller både sin vikt och sin kroppstemperatur men får de för lite mat springer de så mycket att de tappar kontrollen över sin kroppsvikt och kroppstemperatur och slutligen dör. Men värmer man på råttorna genom att sätta in en lampa i buren, då dör dom inte.
Det fanns ett förråd som jag aldrig sett någon gå in i. Aha, ett värmerum! Jag visste, att skulle jag fråga om lov så skulle det ta veckor innan jag fick ett beslut och dessutom kanske jag inte fick tillåtelse att använda rummet. Så, jag frågade aldrig.
I stället bar jag ut alla böcker och pärmar, gick ner till möbellagret, fick en säng och en byrå och sedan åkte jag till Åhléns och köpte element och värmemadrass och dekorerade rummet så det blev fint. Efter varje Mandometermåltid, det var sex om dagen, fick min patient vila i 35 graders värme. Hon somnade! Och den fysiska aktiviteten minskade dramatiskt och patienten gick fint upp i vikt.
Efter nio månader var patienten frisk och idag 30 år senare är hon fortfarande frisk och en framgångsrik jurist i EU. Den största belöningen är att få vara med om att friskskriva en patient, idag har vi och vår personal friskrivit fler än 2 200 patienter.
Behandlingsprogram
- A. Inledning
- B. Vårdprocessplan
- C. Behandlingsprocess
- D. Sluten- och öppenvård
A. Inledning
Mandometermetoden är fokuserad på ätträning och har en beteendeterapeutisk inriktning, är evidensbaserad, standardiserad och manualiserad. Behandlingsmetodiken och dess utförande har sedan 1993 fortlöpande prövats och godkänts av Etikprövningsmyndigheten. Beteendeterapi ges individuellt och i grupp.
Behandlingsresultaten analyseras och sammanställs kontinuerligt för publikation i medicinska och vetenskapliga expertgranskade tidskrifter. Sedan 1997 är Mandometermetoden definierad som en standardbehandling och har avtal med Region Stockholm till 30 november 2024, pågående avtal med Region Västra Götaland, Region Jönköping och Region Värmland. Verksamheten vid Mando är godkänd av och har Socialstyrelsen som tillsynsmyndighet.
Mando har visat att ätstörningar inte är kroniska sjukdomar, man kan bli frisk utan bestående problem.
Eftersom ätstörningsbehandlingar vilade på oklar vetenskaplig grund, föreslog Mandos forskare för 25 år sedan en modell byggd på kända förhållanden om hur hjärnans dopamin-system anpassar sig till svält (1). Modellen, som nu bekräftats i en rad studier (2), ligger till grund för Mandometerbehandlingen, där ätträning är den viktigaste interventionen. Det har bidragit till att ätträning nu är ett ska-krav i upphandlingar och att sondmatning minskat. Dessutom har Mando minskat användningen av psykofarmaka av det enkla skälet att det inte finns några mediciner som har mer än små effekter vid ätstörningar (3).
B. Vårdprocessplan
Bedömningsbesök Patienten kontaktas och tid för bedömningssamtal bokas inom 2 veckor. Bedömningsbesöket innehåller diagnostik, somatisk och psykiatrisk bedömning
(inkl suicidriskbedömning), anamnesupptagning, blodprovstagning, vikt och längd, kroppsundersökning och aktuella mediciner, debut och konsekvenser av ätstörningen, samsjuklighet och test av ätbeteende och mättnadsupplevelse. Tidigare vård gås igenom, längdtillväxtkurvor tas fram och med patientens samtycke beställs journal från ev annan vårdgivare. Resultaten från utredningen sammanställs och beslut om behandlingsstart tas. Om patienten inte kan erbjudas behandling motiveras detta.
Behandlingsstart Inför behandlingsstart kontaktar Mando patienten för att informera om inskrivningsrutiner, inskrivningsdag, boende och beräknad behandlingstid.
Utskrivning Mando har rutiner och arbetssätt för hur lagen om samverkan vid utskrivning från hälso- och sjukvård (LUS) ska följas. Lagen ställer höga krav på samverkan, patienten ska ha en trygg och säker utskrivningsprocess som bidrar till att patienten inte behöver tillbringa onödig tid på en avdelning. Efter utskrivning från Mandometerklinikens slutenvård fortsätter patienten i öppenvård alternativt i hemregionen fram tills diagnosfrihet. Därefter erbjuds uppföljning för att minska risk för återfall.
Epikris skickas till behandlande personal i hemregionen inom två veckor från avslutad behandling. Epikrisen innehåller behandlingsförloppet, behandlingsresultat, läkarbedömning och läkemedelslista.
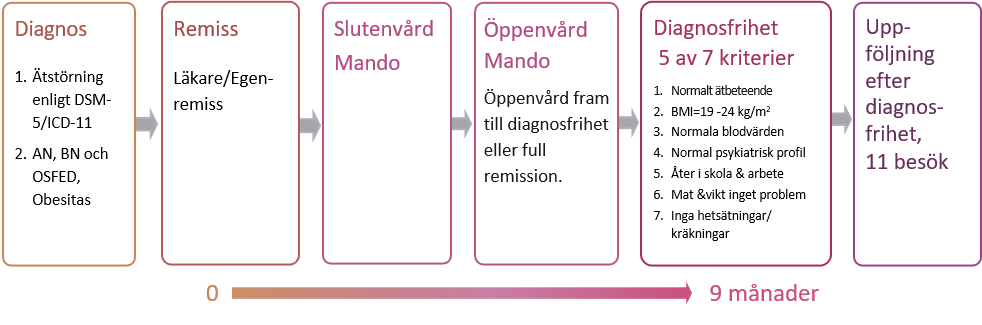
C. Behandlingsprocess
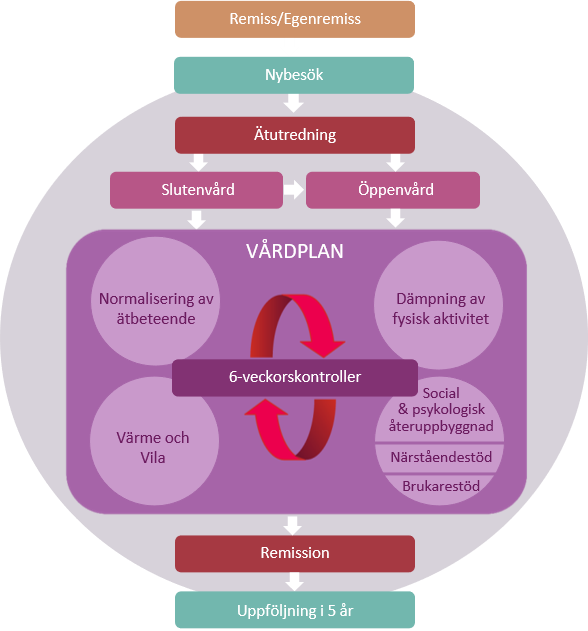
Mandometerkliniken följer HSLs rekommendationer och uppfyller nationella och internationella riktlinjer. Patienterna erbjuds en obruten vårdkedja (figur 2) från utredning och bedömning, slutenvård, dagsjukvård, öppenvård och internetbehandling, uppföljning efter remission, som sker på en och samma klinik. Den sammanhållna vårdkedjan ökar tryggheten hos patienter och närstående, påverkar förtroende och delaktighet och därmed patientsäkerheten och behandlingsresultat.
Remissionskriterier
Följande sju kriterier krävs för remission, dvs symptomfrihet:
- Normalt BMI
- Normalt ätbeteende (300-350 gram mat på 12-15 minuter och normal mättnad)
- Normala labvärden (B-Hemoglobin, B-Leukocyter, B-Trombocyter, S-TSH, P-Natrium, P-Kalium, P-Albumin, P-Calcium, P-Fosfat, P-Järn, P-Asat, P-Alat)
- Normal psykiatri (ångest, oro, depression)
- Åter i skola/arbete och fritidsaktiviteter
- Mat och vikt upplevs inte som ett problem
- Inga hetsätningar/kräkningar senaste tre månader
För diagnosfrihet krävs fem av kriterierna.
Behandlingen fokuserar på följande behandlingsmoment:
- Ätträning med Mandometer
- Vila/värmebehandling
- Normalisering av fysisk aktivitet
- Social återuppbyggnad och psykologiskt stöd, brukar- och anhörigstöd
Individuellt anpassad behandling Mando arbetar efter Socialstyrelsens definition av god vård: säker, patientfokuserad, jämlik och effektiv vård i rimlig tid. Vårdbehovet styr behandlingserbjudandet oavsett kön, ålder, social position, etnisk och religiös tillhörighet, sexuell identitet eller funktionshinder. Behandlingens innehåll, behandlingstid, remissionskriterier och resultat beskrivs vid behandlingsstart. Patienter är inte sällan ambivalenta till behandling, de tvekar om de är i behov av vård, ”hur sjuk måste man vara för att få vård”? Det är behandlarens uppgift att motivera patienten till att ta emot behandling. När patienten är delaktig anpassas vården efter patientens behov, individuellt och/eller i grupp. Individuellt anpassad ätträning, måltidsschema och pedagogiska måltider med behandlare ingår.
Jämlik personcentrerad vård kräver att patienten upplever sig som delaktig, vilket i sin tur bygger på att patienten får kunskap om sjukdomen och vården. Kunskapen ökar genom att behandlare och patient gemensamt fastställer behandlingens mål och delmål när de ställer upp patientens individuella vårdplan. Målen utgår från remissionskriterierna och delmålen är anpassade efter patientens sjukdomstillstånd och eventuella samsjuklighet.
Var sjätte vecka utvärderas framstegen tillsammans med patienten. Patientens självförtroende och självkänsla ökar. Ätbeteendet, psykiska symtom och livskvalitet mäts och det friska beteendet belönas. Under behandlingens gång motiverar behandlaren patienten till förändring och stimulerar till delaktighet och eget ansvar genom att:
- Anpassa stödet individuellt.
- Förklara syftet med de olika stegen i behandlingen.
- Utbilda i beteendeförändring och ångesthantering.
- Tydliggöra att patienten har en ätstörning, inte ”är ätstörningen”, ingen skuldbeläggs.
Om patienten har minderåriga barn kan stöd i föräldraskapet erbjudas i samverkan med socialtjänsten och all personal är medvetna om att de har anmälningsplikt. Mandos rutiner och arbete är utarbetade efter FNs barnkonvention.
Terapi, individuellt och i grupp Patienten har regelbundna individuella samtal på slutenvårdsavdelningen och under dagsjukvård och öppenvård sker samtal vid varje besök. Samtalen inkluderar utbildning i att förstå sin sjukdom och dess konsekvenser. Patienten motiveras till beteendeförändringar och ges kunskap om vad hen kan förvänta sig att beteendeförändringarna leder till. Belöningsschema ingår. Patienten tillsammans med behandlaren ställer upp kort-och långsiktiga mål som patienten ska nå. När målen nås ökar självförtroendet. Gruppbehandling ingår i behandlingen både på slutenvård och i öppenvård. I gruppbehandlingen ingår ångesthantering, att bygga självförtroende/självkänsla och hur man ändrar beteende.
Ätträning med Mandometer och feed back i realtid För att normalisera vikt och ätande är ätträningen en del av behandlingen; patienterna lär sig att känna hunger och mättnad med hjälp av Mandometer, en biofeedbackapparat, som består av en tunn våg som kommunicerar trådlöst med en smartphone (Figur 3). Ovanpå vågen ställer patienten sin tallrik med mat och Mandometer registrerar tallrikens viktminskning under måltidens gång och ett mått på ättakt erhålls. Med jämna intervaller får patienten skatta sin mättnadsupplevelse genom att peka på mobilskärmen och mättnadsskattningarna sparas. Mandometer diagnostiserar avvikelser i normalt ätande och tränar ätbeteende. Patienter med ätstörningar, oavsett vikt, har ett linjärt ätbeteende; de äter med samma ättakt under hela måltiden, medan friska personer har ett decelererat ätbeteende; ättakten är snabb i början och planar ut mot slutet av måltiden. Patienter ser referenskurvor för ättakt och mättnad samtidigt som den egna ättakten och mättnadsupplevelsen visas på mobilskärmen. Anorektiker tränas att äta mer, fortare och att känna sig mindre mätta, medan bulimiker uppmuntras att äta mindre, långsammare och bli mer mätta. När ätbeteendet normaliseras ändras tankemönstret, eftersom beteende driver kognitioner och inte tvärtom. En randomiserad studie bland engelska barn och ungdomar har visat att hunger- och mättnadshormon (Ghrelin, PYY) återställs efter Mandometerträning (4).
- Normalt BMI
- Normalt ätbeteende (300-350 gram mat på 12-15 minuter och normal mättnad)
- Normala labvärden (B-Hemoglobin, B-Leukocyter, B-Trombocyter, S-TSH, P-Natrium, P-Kalium, P-Albumin, P-Calcium, P-Fosfat, P-Järn, P-Asat, P-Alat)
- Normal psykiatri (ångest, oro, depression)
- Åter i skola/arbete och fritidsaktiviteter
- Mat och vikt upplevs inte som ett problem
- Inga hetsätningar/kräkningar senaste tre månader
För diagnosfrihet krävs fem av kriterierna.
Behandlingen fokuserar på följande behandlingsmoment:
- Ätträning med Mandometer
- Vila/värmebehandling
- Normalisering av fysisk aktivitet
- Social återuppbyggnad och psykologiskt stöd, brukar- och anhörigstöd
Individuellt anpassad behandling Mando arbetar efter Socialstyrelsens definition av god vård: säker, patientfokuserad, jämlik och effektiv vård i rimlig tid. Vårdbehovet styr behandlingserbjudandet oavsett kön, ålder, social position, etnisk och religiös tillhörighet, sexuell identitet eller funktionshinder. Behandlingens innehåll, behandlingstid, remissionskriterier och resultat beskrivs vid behandlingsstart. Patienter är inte sällan ambivalenta till behandling, de tvekar om de är i behov av vård, ”hur sjuk måste man vara för att få vård”? Det är behandlarens uppgift att motivera patienten till att ta emot behandling. När patienten är delaktig anpassas vården efter patientens behov, individuellt och/eller i grupp. Individuellt anpassad ätträning, måltidsschema och pedagogiska måltider med behandlare ingår.
Jämlik personcentrerad vård kräver att patienten upplever sig som delaktig, vilket i sin tur bygger på att patienten får kunskap om sjukdomen och vården. Kunskapen ökar genom att behandlare och patient gemensamt fastställer behandlingens mål och delmål när de ställer upp patientens individuella vårdplan. Målen utgår från remissionskriterierna och delmålen är anpassade efter patientens sjukdomstillstånd och eventuella samsjuklighet.
Var sjätte vecka utvärderas framstegen tillsammans med patienten. Patientens självförtroende och självkänsla ökar. Ätbeteendet, psykiska symtom och livskvalitet mäts och det friska beteendet belönas. Under behandlingens gång motiverar behandlaren patienten till förändring och stimulerar till delaktighet och eget ansvar genom att:
- Anpassa stödet individuellt.
- Förklara syftet med de olika stegen i behandlingen.
- Utbilda i beteendeförändring och ångesthantering.
- Tydliggöra att patienten har en ätstörning, inte ”är ätstörningen”, ingen skuldbeläggs.
Om patienten har minderåriga barn kan stöd i föräldraskapet erbjudas i samverkan med socialtjänsten och all personal är medvetna om att de har anmälningsplikt. Mandos rutiner och arbete är utarbetade efter FNs barnkonvention.
Terapi, individuellt och i grupp Patienten har regelbundna individuella samtal på slutenvårdsavdelningen och under dagsjukvård och öppenvård sker samtal vid varje besök. Samtalen inkluderar utbildning i att förstå sin sjukdom och dess konsekvenser. Patienten motiveras till beteendeförändringar och ges kunskap om vad hen kan förvänta sig att beteendeförändringarna leder till. Belöningsschema ingår. Patienten tillsammans med behandlaren ställer upp kort-och långsiktiga mål som patienten ska nå. När målen nås ökar självförtroendet. Gruppbehandling ingår i behandlingen både på slutenvård och i öppenvård. I gruppbehandlingen ingår ångesthantering, att bygga självförtroende/självkänsla och hur man ändrar beteende.
Ätträning med Mandometer och feed back i realtid För att normalisera vikt och ätande är ätträningen en del av behandlingen; patienterna lär sig att känna hunger och mättnad med hjälp av Mandometer, en biofeedbackapparat, som består av en tunn våg som kommunicerar trådlöst med en smartphone (Figur 3). Ovanpå vågen ställer patienten sin tallrik med mat och Mandometer registrerar tallrikens viktminskning under måltidens gång och ett mått på ättakt erhålls. Med jämna intervaller får patienten skatta sin mättnadsupplevelse genom att peka på mobilskärmen och mättnadsskattningarna sparas. Mandometer diagnostiserar avvikelser i normalt ätande och tränar ätbeteende. Patienter med ätstörningar, oavsett vikt, har ett linjärt ätbeteende; de äter med samma ättakt under hela måltiden, medan friska personer har ett decelererat ätbeteende; ättakten är snabb i början och planar ut mot slutet av måltiden. Patienter ser referenskurvor för ättakt och mättnad samtidigt som den egna ättakten och mättnadsupplevelsen visas på mobilskärmen. Anorektiker tränas att äta mer, fortare och att känna sig mindre mätta, medan bulimiker uppmuntras att äta mindre, långsammare och bli mer mätta. När ätbeteendet normaliseras ändras tankemönstret, eftersom beteende driver kognitioner och inte tvärtom. En randomiserad studie bland engelska barn och ungdomar har visat att hunger- och mättnadshormon (Ghrelin, PYY) återställs efter Mandometerträning (4).

Psykopedagogisk behandling Patientutbildning i kost, konsekvenser av ätstörning och kompensatoriskt beteende, sker kontinuerligt både i individuella samtal, vid dietistbesök och i gruppbehandling. I behandlingen ingår även vila i värme. Patienter med anorexi har en låg kroppstemperatur, men även bulimiker kan ha låg perifer temperatur. Efter varje måltid vilar patienten i värme. Värmerum finns på kliniken och patienten reglerar själv temperaturen upptill 35°C. Rummen används i början av behandlingen. Senare använder patienterna elektriska värmefiltar. Värme har en ångestdämpande effekt och patienten somnar (5). Det är vanligt att patienter med ätstörning kompenserar för energiintaget med fysisk aktivitet, användning av laxermedel eller genom att hoppa över nästa måltid. Det kompensatoriska beteendet skjuts upp efter en timmes vila i värme eftersom patienten befinner sig i ett annat stadie, dvs det är inte lika viktigt för patienten att göra sig av med kalorierna. Oro, depression och tvångstankar/beteende försvinner i takt med att ätbeteende och vikt normaliseras. Om patienten behandlats med antidepressiva mediciner, minskas intaget av dessa gradvis under de två första månaderna för att sedan tas bort helt. Psykofarmaka, som selektiva serotoninåterupptagshämmare (SSRI), används endast i undantagsfall eftersom de hindrar viktuppgång och inte har visad effekt på psykiska symptom hos lågviktiga anorektiker (6, 7). Mando har av dessa skäl sedan länge minskat användningen av psykofarmaka och andra behandlingscentra följer efter. Kontroll av påbörjad utsättning av mediciner efter avslutad slutenvård görs rutinmässigt på teamronderna med öppenvårdsläkare. Läkemedelslistan gås igenom tillsammans med patienten.
Utöver vila i värme som dämpar aktiviteten förklarar vi för patienterna att normalisering av ätbeteende ”slås ut” av hög fysisk aktivitet. När vikten ökar som effekt av att ätbeteendet normaliseras och aktiviteten är under kontroll avtar aktiviteten. Patienten får succesivt börja röra på sig. När patienten friskskrivs finns inga restriktioner vad gäller fysisk aktivitet.
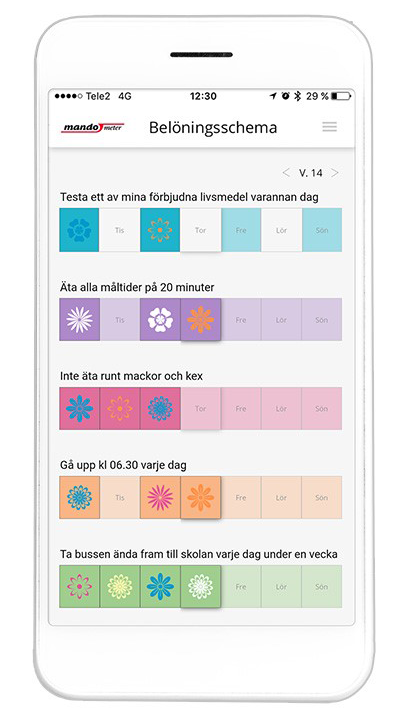
Sociokulturella aspekter I den individuella behandlingsplanen ingår att varje patient bestämmer sina kort- och långsiktiga mål tillsammans med sin terapeut. När patienten klarar att nå ett uppsatt mål belönas detta i ett belöningsschema (figur 4) varvid självförtroende och självkänsla ökar.
Beteendeförändringar, men inte fysiologiska förändringar, belönas. På kliniken finns lärare som möjliggör att patienten kan fortsätta sin skolgång under behandlingen. Detta underlättar för patienten att komma tillbaka till ordinarie skola och sin normala vardag efter avslutad behandling. Det ger även patienten en meningsfull uppgift under behandlingen, vilket är positivt för patienten och stärker självförtroendet. I de individuella samtalen såväl som i gruppbehandlingen och ätträningen ingår normalisering av sociala färdigheter. Målet är att stegvis återställa vardagen till en fullt fungerande vardag med skola/arbete, vänner, fritidsintressen och restaurangbesök. I behandlingen får patienten verktyg för att stärka självkänslan, kroppsuppfattningen och samspelet med andra människor.
Behandling i akutskede och vård dygnet runt På Mandos slutenvårdsavdelningar finns kompetens och möjlighet att behandla patienter i akut skede. På slutenvården arbetar främst legitimerade sjuksköterskor, läkare och undersköterskor. Vården bedrivs dygnet runt och det finns en jourlinje med erfarna bakjoursdoktorer. Mando har lång erfarenhet av att behandla de svårast sjuka patienterna och har upparbetade rutiner för behandling av medicinska komplikationer.
Omgivning Under Mandometerbehandlingen kan det bli aktuellt att tillfälligt flytta patienten från den miljö där hen insjuknat eller befunnit sig under stora delar av sin sjukdomstid, oftast hemmet. Detta genomförs efter individuellt övervägande och i nära samarbete med patient och eventuell anhöriga. Anledningen är att bryta omgivningssignaler som vidmakthåller sjukdomen. Patienten betingas av de signaler där hen inledningsvis upplevde belöning, dvs hemmiljön, som på så sätt kan bidra till att sjukdomen vidmakthålls. En ny miljö kan hjälpa patienten att lättare bryta sjukdomens beteendemönster. För de anhöriga ges de möjlighet att bryta medberoende och ”börja om”. Därtill kan det ge familjen en möjlighet att lättare återgå till en frisk vardag samt bidra till en återhämtningsperiod. Att bryta omgivningssignaler har en dramatisk effekt på beteendet.
Egenerfaren friskskriven patient Patienter och anhöriga vill, utan undantag, tala med en patient som blivit frisk; de vill träffa en ”egenerfaren” med erfarenhet av sjukdom och behandling. Vid ett sådant möte ges patienten möjlighet att ställa frågor till en egenerfaren som har genomgått alla faser under sin sjukdom och behandling, så att de lättare kan förstå, se mönster och få stöd i vad som hjälper en patient till friskhet. Den optimism den egenerfarne utstrålar ökar påtagligt patienternas känsla av delaktighet.
Samsjuklighet Vid tidigare känd psykiatrisk samsjuklighet sker behandlingen på Mando i samråd med psykiatrisk specialistsjukvård. Patienten bedöms av Mandos psykiater, som ordinerar och följer upp adekvat behandling. Nedtrappning och utsättning av icke längre indicerad läkemedelsbehandling sker rutinmässigt och kontrolleras veckovis. För att förebygga självmord upprättas alltid en uppdaterad krisplan i enlighet med Socialstyrelsens anvisningar och patienten skattar sin livslust genom psykiatrisk egenbedömning.
D. Sluten- och öppenvård
Slutenvård Mando erbjuder slutenvård på tre enheter i Stockholm, varav två ligger vid Karolinska Universitetssjukhuset i Huddinge och den andra finns på Sophiahemmet i centrala Stockholm. Kliniken i Huddinge har varit verksam sedan 1993 och har lång erfarenhet av att framgångsrikt behandla svårt sjuka patienter till remission. I Huddinge finns även klinikens forskningsavdelning som kontinuerligt utvecklar och förbättrar vården, och arbetar tätt ihop med den kliniska verksamheten.
Behandlingsansvaret övergår till öppenvård när patienten uppnått slutenvårdsremission definierat av följande kriterier:
- Serumkalium > 3.2 mmol/l
- Puls ≥ 46 slag/min
- Utsatt sond
- 2 kilos viktökning för anorektiker och OSFED-patienter med anorektiskt beteende
- Stillastående vikt för bulimiker och OSFED-patienter med bulimiskt beteende
- Minst halverad psykofarmakabehandling
- 20% minskad ångest, depression och tvångstankar/beteenden
- Minst ett sammanhängande dygn fungerande permission
Efter uppnådd slutenvårdsremission överförs patienten till dagvård, sedan öppenvård tills patienten når remission.
Öppenvård På Mandos öppenvårdsavdelningar arbetar ett tvärprofessionellt team och erbjuder öppenvårdstjänster på fyra kliniker i Stockholm (Huddinge, Sophiahemmet, Danderyd och Hötorget) samt på en klinik i Västra Götaland (Alingsås). Under behandling i öppenvården ordnar patienten och/eller anhöriga själva sitt boende.
Dagvård En patient som bedöms behöva dagvård erbjuds att vara på kliniken mån-fre (helgfria vardagar) mellan 08:00-16:00. Patienten äter måltider på kliniken och ättränar (i grupp eller enskilt) med behandlande personal. Patienten har dagliga samtal med behandlande personal som har kompetens inom psykologisk behandling och arbetar med beteendeförändringar, motivation och självkänsla. Vid behov träffar patienten läkare eller sjuksköterska för medicinsk behandling. På kliniken finns tillgång till olika aktiviteter som patienten kan utföra under dagarna; lärare som hjälper till med studier, kreativ verksamhet, musik, värme- och vilorum för avslappning och dämpning av aktivitet och ångesthantering. Patienten ”slussas” successivt ut från att vara heltid på dagvården till att minska ner antal dagar för att sedan gå i öppenvård och/eller behandling via internet fram till remission.
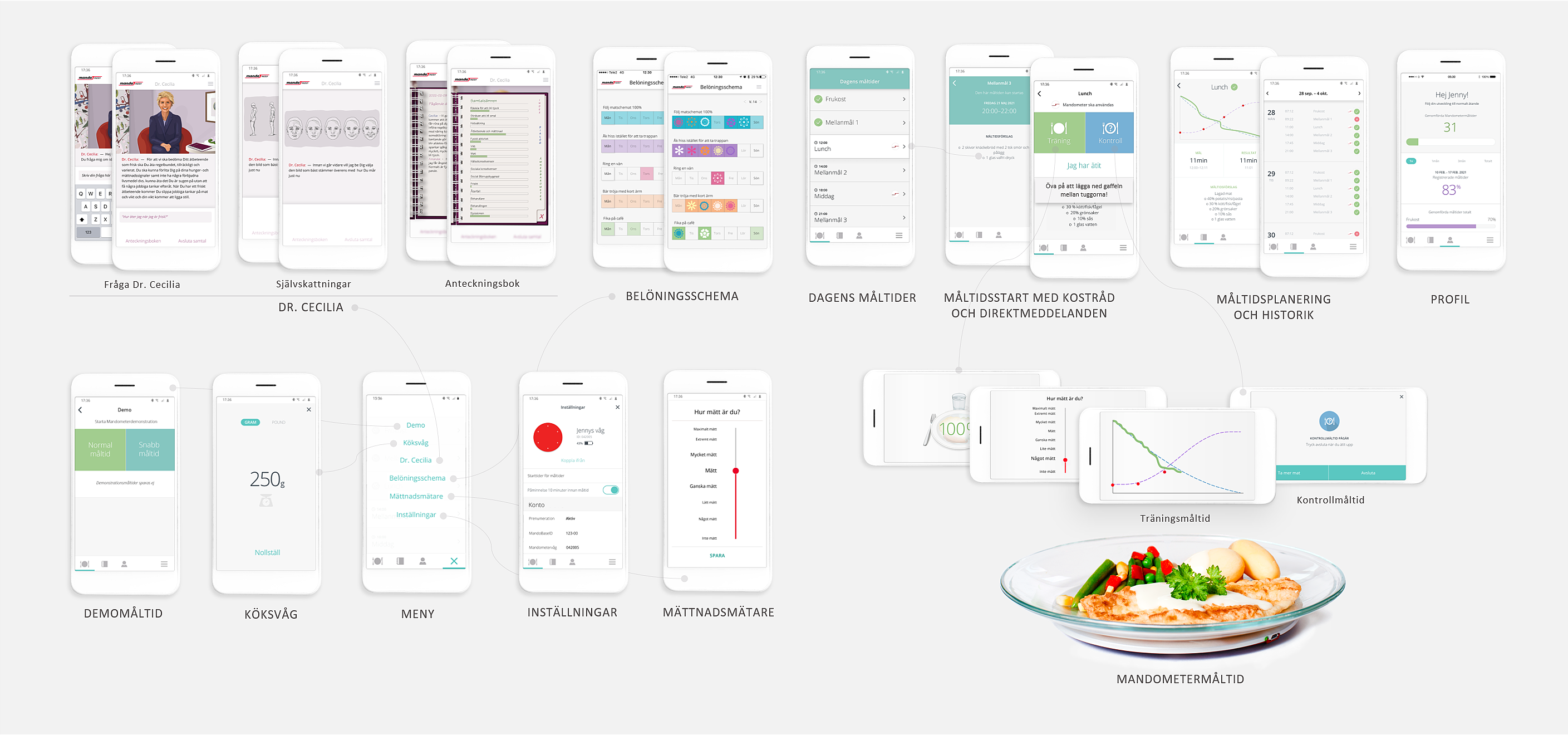
Psykologisk behandling på distans
Mando erbjuder digital behandling på distans. Den digitala behandlingen motsvarar fysiska besök där patienter har tillgång till en app som innehåller flera olika moduler. Modulerna kan kombineras med videosamtal och består av (figur 5,6):
- Chattfunktion där en AI/virtuell kliniker kan svarar på patientens frågor direkt (Dr. Cecilia).
- Övningar för att arbeta med uppsatta delmål (belöningsscheman).
- Måltidsplanering.
- Stöd vid måltider med hjälp av Mandometer där patienten även gör egna skattningar och får feedback i realtid.
- Restaurangmåltid.
- Diagnostisk algoritm.
- Monitorering och utvärdering med behandlare.
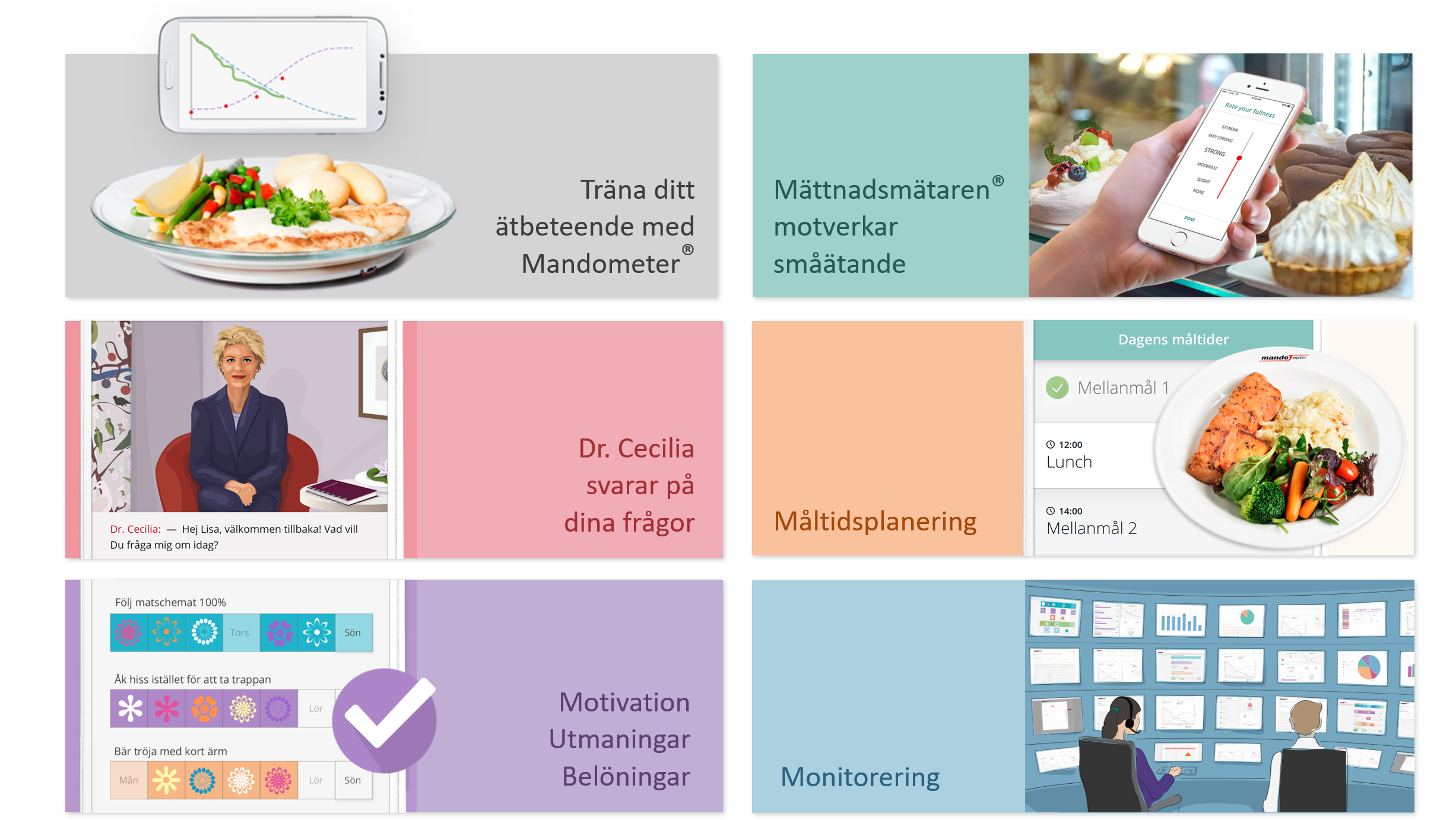
Den internetbaserade behandlingen av ätstörningar finns tillgängligt dygnet runt. Personalen på kliniken finns givetvis till hands för patienterna och deras frågor, men då funderingar och tankar kan uppkomma när som helst under dygnet, är Dr. Cecilia ett bra komplement till den mänskliga kommunikationen. Då vissa frågor kan upplevas skamfyllda att ställa, har den virtuella terapeuten fördelen att hon behandlar uppgifterna anonymt. Patienten kan ställa samma frågor om igen, de får alltid ärliga svar, som utöver det även ger uppmuntran och motivation att fortsätta kampen för att bli frisk. Systemet hanterar känsliga frågor som livslust och Mando undersöker om Dr. Cecilia kan identifiera patienter i risk att begå självmord. Patienterna är mer uppriktiga i möte med virtuell terapeut än vid det fysiska mötet, datoriserad diagnostik kan vara mer tillförlitlig än mänsklig diagnostik (8).
Dr. Cecilia har anpassats till Hälso- och Sjukvårdslagen. Användarvillkor och journalföring har utretts med hjälp av juridisk expertis. Dr. Cecilia används av patienter och terapeuter i det dagliga kliniska arbetet.
Suicidprevention Patienter med en ätstörning har ofta suicidtankar och kan ha utfört suicidförsök. I preventivt syfte använder Mando en psykiatrisk egenbedömning där patienten skattar sin livslust. Personalen kan uppmärksamma en patient som har suicidtankar utan att uttrycka det verbalt. Mando har utarbetat rutiner för handhavandet av patienter som uttrycker suicidbenägenhet, som följer det regionala vårdprogrammet, ”Vård av suicidnära personer”, som all behandlingspersonal känner till.
Det suicidpreventiva arbetet innebär, begränsad tillgång till psykofarmaka, täta besök och avtalade tider, utvärdering av psykiatriska symtom var 6:e vecka under behandling, patienten förbereds på hur psykiatriska symtom påverkas av ett avvikande ätbeteende samt regelbundet uppdaterad Vård- och Krisplan. Krisplanen innehåller risksituationer och överenskomna åtgärder som att kontakta behandlare/psykiater eller att upprätta ett livlinekontrakt. Patienten får alltid en kopia av både Vård- och Krisplan och ansvarig behandlare dokumenterar i patientjournalen. Den suicidpreventiva utbildningen innefattar: föreläsningar och workshops ledda av erfarna kliniska experter och mentorskapsprogram där ny personal får arbeta tillsammans med erfarna kliniker för att lära sig att hantera svåra kliniska situationer och bli medveten om att det är en kontinuerlig process att identifiera patienter i risk.
I suicidprevention ingår också av att stärka patientens självförtroende vilket görs genom att arbeta med belöning. I takt med att en patient uppnår uppställda mål, ökar självförtroendet. Många patienter vittnar om att självförtroendet är bättre efter avslutad Mandometerbehandling än innan de insjuknade, vilket ökar livslusten.
Uppföljning under fem år Erfarna heltidsanställda kliniker med mer än 5 års erfarenhet av Mandometerbehandling ansvarar för det femåriga uppföljningsprogrammet efter remission och de patienter som väljer att avbryta efter partiell remission (5 av 7 remissionskriterier, dvs diagnosfrihet). Databasen innehåller över 2 200 svenska patienter som gått i remission. Samma variabler mäts före och efter behandlingen och vid de 11 kontrollerna. Patienterna undersöks 1, 2, 3, 6, 9, 12, 18, 24, 36, 48 och 60 månader efter remission. Uppföljningsbesöken tar ca 2,5 timmar.
Patientsäkerhet Under åren 1997-2023 har 2178 svenska patienter behandlats till remission. Patienterna följs upp i fem år och endast 182 (8.4%) har återfallit.
Referenser
- Bergh C, Södersten P. Anorexia nervosa, self-starvation and the reward of stress. Nat Med 1996;2:21–2.
- Södersten P, Bergh C, Leon M, et al. Dopamine and anorexia nervosa. Neurosci Biobehav Rev 2016;60:26–30. doi:10.1016/j.neubiorev.2015.11.0033
- Zipfel S, Giel KE, Bulik CM, et al. Anorexia nervosa: aetiology, assessment, and treatment.
The Lancet Psychiatry 2015;2:1099–111. doi:10.1016/S2215-0366(15)00356-9 - Galhardo J, Hunt LP, Lightman SL, et al. Normalizing eating behavior reduces body weight and improves gastrointestinal hormonal secretion in obese adolescents. J Clin Endocrinol Metab 2012;97:E193-201. doi:10.1210/jc.2011-1999
- Zandian M, Holmstedt E, Larsson A, et al. Anxiolytic effect of warmth in anorexia nervosa.
Acta Psychiatr Scand 2017;135:266–7. doi:10.1111/acps.12691 - Bergh C, Eriksson M, Lindberg G, et al. A new treatment of anorexia. Lancet 1996;348:1459-60
- Walsh BT, Kaplan AS, Attia E, et al. Fluoxetine after weight restoration in anorexia nervosa: a randomized controlled trial. JAMA 2006;295:2605–12. doi:10.1001/jama.295.22.2605
- Rahwan I, Cebrian M, Obradovich N, et al. Machine behaviour. Nature 2019;568:477. doi:10.1038/s41586-019-1138-y
Mandometerbehandlingen: vetenskaplig grund och resultat
Värdena som anges är genomsnitt antingen aritmetiska medelvärden eller medianer, beroende på patientgruppernas storlek.
- Ett biologiskt realistiskt ramverk för hur anorexi, prototypen för ätstörningar, utvecklas och vidmakthålls och hur patienterna kan behandlas [1].
- Preliminära behandlingsresultat, åtta anorexi-patienter (BMI=14.7) behandlade till remission på i genomsnitt sju månader och uppföljda i genomsnitt ett år utan återfall [2].
- En RCT med en obehandlad kontrollgrupp, Pocock sa vid tiden att om standardbehandlingen inte redovisat några resultat använder man en obehandlad kontrollgrupp [3]. 14 av 16 patienter gick i remission på i genomsnitt 14 månader, mot 1 av 16 i kontrollgruppen, en stark effekt. Remissionsfrekvensen uppskattad till 75% i en grupp av 168 patienter och återfallet bland 83 patienter som behandlats till remission var 7% efter i genomsnitt 12 månader under fem års uppföljning. Studien redovisar Mandometerbehandlingen i detalj, dvs kriterierna för inklusion och exklusion, hur patienterna behandlas, kriterierna för remission och återfall och detaljerna i det femåriga uppföljningsprogrammet [4]. Skälen, inklusive dom biologiska skälen, till att alla ätstörningar kan behandlas likartat anges i artikeln.
- En multicenterstudie för att visa att behandlingens effekt inte beror på den klinik där behandlingen utvecklats. Studien gjordes också eftersom företrädarna för den psykiatriska standardbehandlingen i Stockholm, Melbourne, Cincinnati och New York, inte ville delta i en RCT. Lokala kliniker tränades i Mandometerbehandling och behandlingsresultaten redovisades för sammanlagt 1428 patienter som behandlats i sex kliniker i fyra länder. Remissionsfrekvensen var 75%, tiden till remission i genomsnitt 12 månader och återfallsrisken var 10% under den femåriga uppföljningsperioden [5]. Artikeln uppmärksammades med en pressrelease från American Psychological Association [6].
- En analys av de behandlingsresultat som samlats in i det Nationella Kvalitetsregistret för Ätstörningsbehandling, Riksät, oberoende av Mandos forskare. Analysen visar att Mandometerbehandling har bättre effekt än behandlingen vid landets andra specialistkliniker [7]. Analysen påpekar också att trots att ingen annan specialistklinik i landet publicerat sina resultat har dom i media gjort gällande att dom har resultat som är långt bättre än vad dom själva redovisat i Riksät. Studien fick som följd att Riksät lades ner för rekonstruktion, en rekonstruktion som fortfarande pågår, och att registerhållarna och verksamhetschefen för Stockholms Centrum för Ätstörningar, som överdrivit sina behandlingsresultat i media, byttes ut.
- En analys av behandlingsresultaten i Riksät och motsvarande kostnader som Region Stockholm haft visar att det är tio gånger dyrare att behandla en patient till remission vid Regionens egen klinik än vid Mandometerklinikerna och fyra gånger dyrare vid en låg-pris klinik [8]. Skillnaden i kostnader blir sannolikt större om man tar med i beräkningen att patienter återfaller efter psykiatrisk standardbehandling och att föräldrar och anhöriga måste sjukskrivas med inkomstbortfall som följd. En analys av en nationalekonom vid Uppsala universitet och Riksbanken visade detta redan 1997 [9]. Den analysen publicerades i Lancet 1998 [10].
- En analys av patienternas tillstånd vid behandlings början pågår. Det har, inte oväntat, påståtts att dom bättre resultaten beror på att patienterna som börjar i Mandometerbehandling är ”enklare” än patienter som börjar i psykiatrisk behandling. En genomgång av dom resultat som publicerats av kliniker i andra länder visar att patienterna som kommer till Mandometerbehandling är i sämre skick än patienter som kommer till psykiatrisk behandling i andra länder [11].
Matteo Bottai, vid MEB, KI, säger att 1-7 är utveckling ”by the book”.
Samtidigt som dessa behandlingsresultat har publicerats har behandlingsresultat publicerats när Mandometers ramverk från 1996 [1] vidareutvecklats och satts in i sitt sammanhang i följande publikationer.
- En repetition av ramverket med en genomgång av den vid tiden rådande hypotesen att syntesen av 5-hydroxytryptamin (5-HT, serotonin) är uppdriven och att det är orsaken till både ångest och anorexi. Den kliniska implikationen av hypotesen är att patienterna ska behandlas med synteshämmare eller antagonister, men dom fick (och får fortfarande) i stället indirekta agonister, dvs raka motsatsen till vad hypotesen föreslår. Artikeln visar att behandling av anorektiker med lågt eller högre (men fortfarande lågt) BMI genom träning av ätbeteende återställer symtom på depression, ångest och tvång [12].
- En detaljerad förklaring av hur hypothalamiska ”orexigener” kan vara uppreglerade vid anorexi trots att patienterna äter för lite [13]. Den analysen gör det svårt att tänka sig en farmakologi för anorexi och andra ätstörningar, det finns heller ingen sådan farmakologi. Analysen har bekräftats och vidareutvecklas i pågående studier av Krashes, Sternson och Andermann. En ny publikation av Krashes förtjänar att nämnas [14]. Redaktören för Frontiers in Neuroendocrinology bad Mandos forskare göra omslaget till tidskriften med anledning av artikeln.
- Dom mekanismer i hjärnan som medierar mellan ätbeteende och dom mentala effekterna vid anorexi förklaras [15]. Det är av intresse att värme har en anxiolytisk effekt via överlappande mekanismer.
- Dopamins roll i utvecklingen av anorexi förklarades i det ursprungliga ramverket, 1996 [1] och har sen dess bekräftats i minst 150 publikationer, den första av Anne-Katharina Fladung 2010 [16]. Eftersom dopamin ”patologiseras” i alla dessa artiklar (utom Flandungs), åter-publicerade Mandos forskare sin ursprungliga dopamin-idé från ramverket och påpekade att patienter som kommer till Mandometerbehandling är i sämre skick än patienter som kommer till psykiatrisk standardbehandling [11].
- En detaljerad analys visar att resultatet av psykiatrisk standardbehandling för ätstörningar, som är KBT, är sämre resultat än Mandometerbehandling, 2017 [17]. Skillnaden i behandlingsresultat förklaras; det vetenskapliga underlaget för KBT visar sig vara nära nog obefintligt, behandlingseffekten blygsam och okänd på längre sikt än ett år, då minst 30% av patienterna återfallit. Dessa slutsatser har bekräftats oberoende av Mandos forskare [18,19].
- Den dominerande orsak-effektanalysen är att en förexisterande ångestsjukdom orsakar anorexi. Det ursprungliga ramverket förslog att orsaks-effektsambandet är det omvända [1], och det har sedan dess bekräftats i de kliniska studierna. En detaljerad analys förklarar orsakssambandet, att begreppet ”samsjuklighet” missförståtts, att depression, ångest och tvång inte kan åtskiljas bland anorexipatienter utan är alla uttryck för samma underliggande latenta variabel och resultatet av det störda ätbeteendet. Effekterna depression, ångest och tvång minskade bland 358 patienter som behandlats till remission genom normalisering av ätbeteendet [20].
- Ätbeteendet i evolutionär kontext, hjärnans roll som förmedlare med en mångfald mekanismer förtydligad [21]. Artikeln uppmärksammades i en pressrelease [22].
Den genomgående idén är att ätstörningar är ätstörningar, inte mentala störningar. Ätbeteendet är centralt i människans, inklusive hjärnans, utveckling, både som art och som individ [23]. Mandometer räknar med att det kommer att ta många år innan detta fundamentala faktum accepteras. Motstånd mot idén är till stor nackdel för patienterna.
Referenser
- Bergh C, Södersten P. Anorexia nervosa, self-starvation and the reward of stress. Nat Med 1996;2:212. doi:10.1038/nm0196-21
- Bergh C, Eklund S, Eriksson M, et al. A new treatment of anorexia nervosa. Lancet Lond Engl 1996;348:611–2. doi:10.1016/S0140-6736(05)64824-6
- Pocock SJ. Clinical Trials: A Practical Approach. 1st ed. Wiley 2013. doi:10.1002/9781118793916
- Bergh C, Brodin U, Lindberg G, et al. Randomized controlled trial of a treatment for anorexia and bulimia nervosa. Proc Natl Acad Sci U S A 2002;99:9486–91. doi:10.1073/pnas.142284799
- Bergh C, Callmar M, Danemar S, et al. Effective treatment of eating disorders: Results at multiple sites. Behav Neurosci 2013;127:878–89. doi:10.1037/a0034921
- Behavioral Neuroscience. Recovery From Eating Disorders: Expanded Evidence From a New Treatment. New York: 2013. https://mando.se/wp-content/uploads/apa-spotlight.pdf (accessed 11 Sep 2023).
- Södersten P, Brodin U, Sjöberg J, et al. Treatment outcomes for eating disorders in Sweden: data from the national quality registry. BMJ Open 2019;9:e024179. doi:10.1136/bmjopen-2018-024179
- Södersten P, Brodin U, Bergh C. Economic Evaluation of State Control, Low Price, and Research-Based Policy for Eating Disorders Treatment in Sweden. 2023;:2023.05.30.23290679. doi:10.1101/2023.05.30.23290679
- Assarsson B. Docentens kamp för sin sjuka dotter. Expressen. 1997.https://mando.se/wp-content/uploads/Expressen_970425.pdf (accessed 11 Sep 2023).
- Bergh C, Södersten P. Anorexia nervosa: rediscovery of a disorder. Lancet Lond Engl 1998;351:1427–9. doi:10.1016/S0140-6736(97)12033-5
- Södersten P, Bergh C, Leon M, et al. Dopamine and anorexia nervosa. Neurosci Biobehav Rev 2016;60:26–30. doi:10.1016/j.neubiorev.2015.11.003
- Zandian M, Ioakimidis I, Bergh C, et al. Cause and treatment of anorexia nervosa. Physiol Behav 2007;92:283–90. doi:10.1016/j.physbeh.2007.05.052
- Södersten P, Nergårdh R, Bergh C, et al. Behavioral neuroendocrinology and treatment of anorexia nervosa. Front Neuroendocrinol 2008;29:445–62. doi:10.1016/j.yfrne.2008.06.001
- Sutton Hickey AK, Duane SC, Mickelsen LE, et al. AgRP neurons coordinate the mitigation of activity-based anorexia. Mol Psychiatry 2023;28:1622–35. doi:10.1038/s41380-022-01932-w
- Ioakimidis I, Zandian M, Ulbl F, et al. How eating affects mood. Physiol Behav 2011;103:290–4. doi:10.1016/j.physbeh.2011.01.025
- Fladung A-K, Grön G, Grammer K, et al. A neural signature of anorexia nervosa in the ventral striatal reward system. Am J Psychiatry 2010;167:206–12. doi:10.1176/appi.ajp.2009.09010071
- Södersten P, Bergh C, Leon M, et al. Cognitive behavior therapy for eating disorders versus normalization of eating behavior. Physiol Behav 2017;174:178–90. doi:10.1016/j.physbeh.2017.03.016
- Glashouwer KA, Brockmeyer T, Cardi V, et al. Time to make a change: A call for more experimental research on key mechanisms in anorexia nervosa. Eur Eat Disord Rev J Eat Disord Assoc 2020;28:361–7. doi:10.1002/erv.275
- Kaidesoja M, Cooper Z, Fordham B. Cognitive behavioral therapy for eating disorders: A map of the systematic review evidence base. Int J Eat Disord 2023;56:295–313. doi:10.1002/eat.23831
- Södersten P, Brodin U, Zandian M, et al. Verifying Feighner’s Hypothesis; Anorexia Nervosa Is Not a Psychiatric Disorder. Front Psychol 2019;10:2110. doi:10.3389/fpsyg.2019.02110
- Södersten P, Brodin U, Zandian M, et al. Eating Behavior and the Evolutionary Perspective on Anorexia Nervosa. Front Neurosci 2019;13:596. doi:10.3389/fnins.2019.00596
- Frontiers in Neuroscience. The app teaching anorexics to eat again. 2019.https://mando.se/wp-content/uploads/the-app-teaching-anorexics-to-eat-again-_-eurekalert-science-news.pdf (accessed 11 Sep 2023).
- Lieberman DE. The Evolution of the Human Head: Cambridge, MA: : Belknap Press 2011.
